Esse texto foi escrito por Phillipe Pereira Travassos, CRM SP 188775, Médico intensivista, diarista do grupo PacienteGraveUTI
DEFINIÇÃO E EPIDEMIOLOGIA
- Hemorragia subaracnoide (HSA) é o preenchimento do espaço subaracnóideo por sangue proveniente da ruptura de um aneurisma cerebral
- 80% das HSA não traumáticas são secundárias a aneurisma e das HSA não aneurismáticas podemos ter:
- HSA perimesencefálica – Geralmente, são menores e têm melhor prognóstico
- HSA pretruncal secundária a hematoma intramural de a. basilar
- A incidência é de 6 a 10 casos a cada 100 mil habitantes na população mundial ao ano
- Corresponde de 5 a 10% de todos os AVCs
- Mortalidade de 25 a 50% e sequelas podem chegam a 50%.
- Idade média: 50 anos, ou seja, população em idade produtiva
- É mais comum em mulheres na quinta ou sexta década de vida e está associada a hipertensão, tabagismo, abuso de álcool e uso de drogas simpaticomiméticas (e.g. cocaína)
- A principal causa de morte não é cerebral, e sim cardíaca (58%)
- Até 46% dos pacientes que sobrevivem apresentam déficit cognitivo a longo prazo, com prejuízo da funcionalidade e da qualidade de vida
- Principais artérias acometidas:
- Comunicante Posterior (25%)
- Comunicante Anterior (30%)
- Cerebral Média (20%)
FATORES DE RISCO
- Fatores de risco não modificáveis são:
- Parente de primeiro grau com HSA aneurismática
- Displasia fibromuscular
- Doença renal policística
- Síndrome de Ehler-Danlos (tipo IV)
CLÍNICA
- A cefaleia é o principal achado da HSA e pode ser sintoma isolado em 40% dos casos
- 80% dos pacientes descrevem como a pior cefaleia da vida
- Thunderclap headache: (‘’cefaleia em trovoadas’’). Tem início súbito e atinge a máxima intensidade em poucos segundos
- A cefaleia sentinela (cefaleia que precede a ruptura do aneurisma em uma a duas semanas) é relatada em até 40% das HSAs e ocorrem devido a pequenas expansões do aneurisma, ou a pequenas hemorragias. Nesse contexto, se conseguirmos diagnosticar HSA nessa fase, o prognóstico será muito melhor.
- Outros sintomas incluem náuseas, vômitos, rigidez de nuca, fotofobia, rebaixamento do nível de consciência e sinal neurológico focal
- A ruptura pode ser precipitada por esforço físico intenso
- Fundo de olho deve ser realizado em todos os pacientes, em busca de hemorragias retinianas, podendo ser o único achado no exame físico de pacientes inconscientes
- Os sinais neurológicos focais mais comuns são:
- Paralisia do III nervo craniano (aneurisma de comunicante posterior)
- Paralisia do VI nervo craniano (devido a aumento da pressão intracraniana)
- Paresia de ambos os membros inferiores (aneurisma de comunicante anterior)
- Hemiparesia, afasia e heminegligência (aneurisma de artéria cerebral média)
DIAGNÓSTICO POR IMAGEM E DIFERENCIAL


- A principal escala utilizada é a Escala de Fisher Modificado
- Na verdade, a Escala de Fisher não é uma escala prognóstica. Ela prediz o risco de vasoespasmo cerebral. A hemorragia ventricular é o principal preditor de vasoespasmo e, por isso, a escala foi modificada. Na escala antiga, o Grau III tinha maior risco de vasoespasmo do que o grau IV.
- A tomografia computadorizada (TC) sem contraste é o exame de escolha para o paciente que chega ao pronto socorro com cefaleia súbita e de forte intensidade, chegando a ter sensibilidade próxima a 95% nos primeiros 3 dias
- Uma tomografia normal, não exclui HSA
- A sensibilidade da TC é reduzida substancialmente após esse período, sendo necessária a realização da punção lombar para demonstrar xantocromia
- A punção deve ser realizada em pacientes com suspeita de HSA e TC negativa
- Devem ser colhidos 4 tubos consecutivos e enviados para análise
- A não redução da contagem de hemácias do primeiro ao quarto tubo é sugestivo de HSA
- Após 12 horas do episódio já é possível perceber xantocromia e essa é suficiente para o diagnóstico
- Pressão de abertura elevada também é sugestiva de HSA
- O diagnóstico diferencial abrange:
- Outras formas de hemorragia como hematoma intraparenquimatoso, epidural e subdural
- Outras causas de cefaleia como enxaqueca e tensional
- Causa infecciosas: Meningoencefalites virais ou bacterianas
- Caso o paciente apresente HSA identificável na TC ou líquor sugestivo ou duvidoso, deve-se proceder a angiotomografia (angio-TC) para pesquisa da causa da hemorragia
- Caso a Angio-TC seja negativa, deve-se realizar angiografia
- Eis as 2 principais escalas clínicas validadas para determinar gravidade dos pacientes com HSA:
World Federation of Neurological Surgeons (WFNS) – Leva em consideração a escala de Glasgow e a presença ou não de déficits neurológicos

Hunt and Hess Scale (H&H) – Leva em consideração a intensidade da inflamação meníngea, do déficit neurológico e o nível de consciência.

Tratamento
- Os objetivos do tratamento são:
- Prevenção do ressangramento. Clipagem cirúrgica ou embolização endovascular deve ser feita o quanto antes, preferencialmente, dentro das primeiras 24 horas e o risco maior de ressangramento esstá nas primeiras 6 horas
- Manejo do vasoespasmo sintomático e isquemia cerebral tardia
- Manejo de outras complicações neurológicas e suporte clínico intensivo
- Tratamento medicamentoso
- O controle pressórico deve ser feito com droga titulável (Ex. Nitroprussiato)
- Para isso leva-se em consideração o risco de isquemia, ressangramento relacionado a pico hipertensivo e manutenção da pressão de perfusão cerebral (recomendação I, evidência A)
- Não existe consenso para meta pressórica no aneurisma não tratado, porém manter a PAS < 160 mmHg é uma meta razoável
- Nimodipino oral deve ser ofertado para todos os pacientes na dose de 60mg 4/4h, tendo sido demonstrada redução de mortalidade e de dependência (recomendação I, evidência A). Se o paciente apresentar hipotensão arterial, pode-se dividir a dose para 30mg 2/2h.
- Apesar de não reduzir vasoespasmo, demonstrou melhorar desfechos neurológicos
- Deve ser mantido por 14 a 21 dias
- Não deve ser dado por via parenteral (relacionado a aumento da mortalidade)
- Tratamento cirúrgico
- Deve-se realizar a clipagem cirúrgica ou abordagem endovascular do aneurisma o quanto antes, a fim de reduzir o risco de ressangramento
- A abordagem endovascular deve ser considerada para pacientes que possam ser submetidos a ambos os procedimentos, porém a decisão deve ser multidisciplinar e baseada principalmente na experiência da equipe
- Deve-se realizar a clipagem cirúrgica ou abordagem endovascular do aneurisma o quanto antes, a fim de reduzir o risco de ressangramento
- A manutenção da euvolemia e do volume circulante efetivo é recomendada, com a intenção de prevenir o surgimento de isquemia cerebral tardia
- Hipervolemia profilática com a intenção de prevenir vasoespasmo não é recomendada
- Ácido Tranexâmico pode ser uma opção nas primeiras 48h, em pacientes que não foram submetidos a correção do aneurisma, a fim de reduzir o risco de ressangramento precoce. Após 48 horas, aumenta o risco de isquemia cerebral, ou seja, seu uso é recomendado já com a certeza de que o aneurisma será clipado/embolizado dentro desse tempo. A dose é 1g 8/8h.
- Não existe evidência para recomendação de anticonvulsivantes profiláticos
- Pacientes comatosos devem ser mantidos com eletroencefalograma contínuo, para pesquisa de estado de mal epiléptico não convulsivo
- Fenitoína é recomendada quando há crise convulsiva. Na ausência de crise convulsiva, pode-se administrar Fenitoína profilática, porém, por apenas 5 a 7 dias.
- O uso de Dexametasona não é recomendado
- Deve-se manter o paciente normotérmico
- Até 50% dos pacientes podem apresentar hipertermia secundária a HSA. Hipotermia induzida só está indicada em casos de hipertensão intracraniana refratária.
- De forma alguma deixar fazer febre. Para cada aumento de 1°C, o metabolismo cerebral aumenta de 6 a 8% e está associado a aumento da mortalidade. Dessa maneira, devemos deixar antipiréticos de horário e não ‘’à critério médico’’.
- Recomenda-se fazer profilaxia para TEV com métodos mecânicos até que o aneurisma seja tratado
- Uma nova recomendação é a dieta oral laxativa. Constipação pode aumentar a pressão intracraniana.
- Durante a internação, deve-se realizar exame neurológico (Neurocheck) sumário a cada 1 a 4 horas, como também manter aferição contínua dos sinais vitais. O Neurocheck consiste em Escala de Coma de Glasgow, avaliação das pupilas, ritmo respiratório e déficits neurológicos.
Vasoespasmo e Isquemia Cerebral Tardia
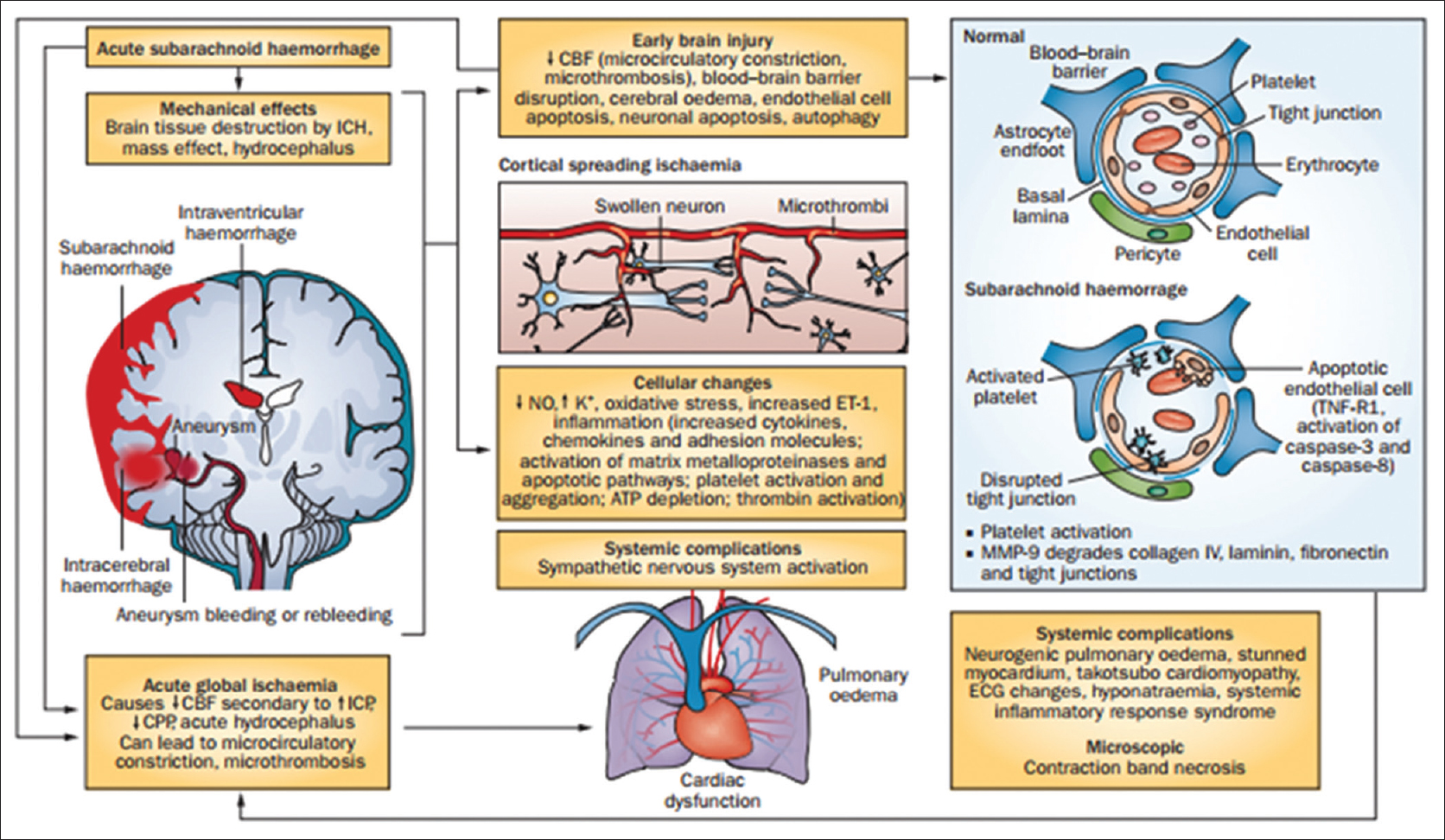
O vasoespasmo arterial se desenvolve do 4° ao 14° dia e tende a apresentar resolução após 21 dias
- A fisiopatologia do vasoespasmo é ampla e esseocorre devido ao contato da Oxihemoglobina com a parede externa do vaso, lesão endotelial com liberação de Endotelina-1, NO, aumento de Glutamato e diversos outros fatores que discutiremos em uma outra postagem. 66% dos pacientes apresentam vasoespasmo angiográfico (sintomático ou não)
- A isquemia cerebral tardia está associada a vasoespasmo em somente 50% dos casos, ou seja, o vasoespasmo é um diagnóstico de imagem. O diagnóstico clínico é a isquemia cerebral tardia.
- Ao mesmo tempo que existem pacientes com vasoespasmo grave de grandes artérias que não se tornam sintomáticos, existem pacientes com vasoespasmo leve que desenvolvem não só isquemia como infarto cerebral
- Não existe, hoje em dia, nenhum método efetivo para prevenção de vasoespasmo
- Deve-se realizar doppler transcraniano para monitorar o surgimento de vasoespasmo
- O doppler deve ser realizado diariamente ou a cada 2 dias, a depender do risco do paciente
- O tratamento deve se basear no manejo da isquemia cerebral tardia e não existe indicação de tratamento do vasoespasmo não sintomático
- Isquemia cerebral tardia se manifesta como piora, surgimento de novos déficits neurológicos e/ou redução do nível de consciência
- O tratamento da isquemia cerebral tardia inclui:
- Otimização hemodinâmica => Manter euvolemia e induzir Hipertensão (1 H)
- Manter euvolemia é preferível do que hipervolemia
- Hemodiluição também não é mais recomendada.
- Se o aneurisma estiver tratado, deve-se aumentar a PA guiando-se pela resposta neurológica
- Não induzir hipertensão se o paciente já estiver com PA elevada ou o status cardiovascular não permitir. Nesse caso deve-se preferir tratamento endovascular
- As drogas vasoativas que podem ser usadas são noradrenalina, dopamina e fenilefrina, com preferência a noradrenalina
- Se os sintomas neurológicos não apresentarem melhora com otimização hemodinâmica, existem duas opções terapêuticas:
- Angioplastia com balão para lesões acessíveis (vasos proximais)
- Vasodilatadores arteriais para lesões não acessíveis (bloqueadores do canal de cálcio ou óxido nítrico)
- Otimização hemodinâmica => Manter euvolemia e induzir Hipertensão (1 H)
Outra complicações
- Crises epilépticas são relatadas em 25% dos pacientes, sendo 20% delas não convulsivas e ocorrem mais comumente nas primeiras 24 horas
- Ressangramento ocorre em até 15% dos casos nas primeiras 24 horas, tendo maior risco nas primeiras 12 horas
- Hidrocefalia pode ocorrer em 15 a 85% dos pacientes e deve ser tratada com DVE ou drenagem lombar, a depender do cenário clínico, e ocorre por obstrução mecânica dos ventrículos pelo sangue.
- Edema pulmonar cardiogênico ou neurogênico ocorre em 25% dos pacientes devido a descarga adrenérgica.
- Arritmias cardíacas em 35% dos pacientes
- No ECG, pode-se observar alterações da onda T, devido a disfunção autonômica intensa. As “ondas T cerebrais” são ondas T gigantes, negativas e difusas, em geral acompanhadas de desnivelamento de ST e aumento do intervato QT.
- Hiponatremia em 10 a 30% dos pacientes. O controle do sódio é um dos principais pilares do tratamento da HSA. Recomenda-se manter o Na+ entre 145-150 meq/L. Além disso, não é recomendado administrar soluções hipotônicas (soro glicosado) pelo risco de hiponatremia e piora do edema cerebral.
- Sempre atentar para Diabetes Insipidus, Síndrome Perdedora de Sal e SIADH
- TVP pode ocorrer, principalmente, nos pacientes imobilizados
- Até 46% dos pacientes que sobrevivem apresentam déficit cognitivo a longo prazo, com prejuízo a funcionalidade e qualidade de vida
Conclusões
A Hemorragia Subaracnoidea Aneurismática, além da alta mortalidade, tem impacto econômico significativo, pois atinge majoritariamente a população com idade produtivo e requer tratamento definitivo (clipagem/embolização) o mais rápido possível (de preferência, dentro das primeiras 48 horas).
Referências
Stroke. 2012;40
Kassel et al. J Neurosurgery 1990;73:18-47
Neurology 52:1602,1999
Stroke. 2001; 32: 2012-2020
Claassen J et al. Crit Care Med 2004;32:832-838
Neurology 2007;68:1013-1019
Curr Opinion Crit Care 2008;14:156
Dankbaar et al. critical care forum 2010,14:R23 Chugh C, Agarwal H. Cerebral vasospasm and delayed cerebral ischemia: Review of literature and the management approach. Neurol India [serial online] 2019 [cited 2020 Sep 14];67:185-200. Available from: http://www.neurologyindia.com/text.asp?2019/67/1/185/253627
